Мигрень у детей. Особенности диагностики и современные возможности терапии
РМЖ. Медицинское обозрение. №9 от 15.11.2018 стр. 26-32
Рубрика:
Болевой синдром
Периодические головные боли (ГБ) отмечаются практически у каждого второго ребенка. Около 10% детей страдают мигренью. При этом на фоне гипердиагностики ГБ напряжения мигрень диагностируется только у 20–30% детей. Данный обзор предназначен для практических неврологов и основан на последних доказательных данных по диагностике и современной терапии ГБ у детей и подростков. Диагностика различных форм мигрени должна проводиться согласно критериям и рекомендациям Международной классификации головных болей 3-го пересмотра для детского возраста. В первую очередь диагноз мигрени основан на клинических данных приступа и отсутствии каких-либо отклонений в неврологическом статусе. Использование адаптированных детских визуально-аналоговых шкал, опросников оценки интенсивности болевого синдрома и сопутствующих симптомов на основании поведения ребенка, ведение дневников ГБ эффективно помогает в диагностике и оценке показаний для выбора профилактической терапии. Лечение мигрени — многопрофильная задача, иногда требующая изменения повседневной активности ребенка, семейных и школьных взаимоотношений, психологической поддержки. Для симптоматической терапии мигрени рекомендован ранний прием анальгетиков, из которых препаратами первого выбора являются ибупрофен (Нурофен®) и парацетамол. При тяжелых приступах возможны назначение триптанов (не зарегистрированы в РФ для использования у детей) и противорвотных препаратов, а также парентеральное введение лекарственных препаратов из различных фармакологических групп, в частности вальпроевой кислоты и магния сульфата.
Ключевые слова: мигрень, головная боль напряжения, дети, подростки, лечение, ибупрофен, Нурофен®.
Ключевые слова: мигрень, головная боль напряжения, дети, подростки, лечение, ибупрофен, Нурофен®.
A.V. Sergeev1, E.V. Ekusheva2
1 Sechenov University, Moscow
2 Institution of Advanced Training of Federal Medical and Biological Agency, Moscow
Recurrent headaches (RH) are noted almost in every second child. About 10% of children suffer from migraine. At the same time, in the setting of RH overdiagnosis, migraine is diagnosed only in 20–30% of children. This review is intended for practical neurologists and is based on the latest evidences on the diagnosis and modern therapy of headaches in children and adolescents. Diagnosis of various forms of migraine should be carried out in accordance with the criteria and recommendations of the International Classification of Headache Disorders of the 3rd revision for children. The first diagnosis of migraine is based on the clinical data of the attack and the absence of any abnormalities in the neurological status. The use of adapted child visual analogue scales, questionnaires for assessing the intensity of pain and associated symptoms based on the child’s behavior, RH journaling effectively helps in the diagnosis and evaluation of indications for the choice of preventive therapy. Migraine treatment is a multidisciplinary task, sometimes requiring changes in the daily activity of the child, family and school relationships, and psychological support. Early treatment with analgesics is recommended for the symptomatic therapy of migraine, of which ibuprofen (Nurofen®) and paracetamol are the first choice drugs. In severe attacks, triptans (not registered in the Russian Federation for children use) and antiemetic drugs, as well as parenteral administration of drugs (in particular, valproic acid and magnesium sulfate), are possible.
Key words: migraine, tension-type headache, children, adolescents, treatment, ibuprofen, Nurofen®.
For citation: Sergeev A.V., Ekusheva E.V. Migraine in children. Diagnostics features and modern possibilities of therapy // RMJ. Medical Review. 2018. № 9. P. –32.
В обзоре представлены современные доказательные данные по диагностике и современной терапии головной боли у детей и подростков

Введение
Согласно современным данным, одной из наиболее частых причин головных болей (ГБ) у детей и подростков является мигрень [1]. На фоне гипердиагностики ГБ напряжения (ГБН) мигрень диагностируется только у 20–30% детей [2, 3].Мигрень встречается в любом детском возрасте и может дебютировать в возрасте до 3 лет. Имеются данные, указывающие, что младенческие кишечные колики являются детским эквивалентом мигрени и достоверно ассоциированы с риском развития мигрени в старшем возрасте [2]. В 10 лет распространенность мигрени достигает 5% [4]. Предварительные данные по эпидемиологии мигрени в младшем возрасте указывают, что более 2,5% детей до 7 лет страдают от периодических приступов мигренозной ГБ. До возраста 11–12 лет мигрень достоверно чаще встречается у мальчиков. При переходе в пубертатный период частота мигрени значительно нарастает у девочек, достигая взрослого гендерного соотношения 1:3,5–5 (м:ж) и распространенности 15% к 15 годам [3, 5]. У большинства детей с мигренью как минимум один из родителей страдает данным заболеванием. Вопросы хронизации мигрени и ГБН в детском возрасте в первую очередь связаны с психосоциальными проблемами в семье и школе. Около 1–2% детей подросткового возраста страдают хронической мигренью. До 12 лет данный показатель значительно меньше — в пределах 0,5–0,7% [6].
К сожалению, проблема ГБ у детей недооценивается и специалистами, и родителями, и педагогами. Известно, что около 36% родителей не знают о наличии повторяющихся ГБ у своих детей [7]. Около половины неврологов и педиатров (52%) не используют в практической деятельности Международную классификацию головных болей (МКГБ 3-го пересмотра, 2018). В то же время большинство специалистов (96%) указывают на чрезвычайную актуальность в России проблемы неправильных диагностики и лечения детей и подростков с ГБ [8]. Игнорирование современных алгоритмов диагностики и терапии первичных ГБ у детей приводит к постановке пациентам с ГБН или мигренью неверных диагнозов (например, «синдром вегетативной дистонии», «внутричерепная гипертензия», «нестабильность шейного отдела позвоночника») и к назначению неэффективной терапии (ноотропы, витаминотерапия, вазоактивные препараты) [3]. К сожалению, неправильное лечение, формирование неадаптивных стратегий преодоления болевых расстройств способствуют увеличению распространенности хронических форм мигрени и ГБН в детском возрасте.
Особенности клинических проявлений и диагностики мигрени в детском возрасте
Основными отличительными особенностями мигренозного приступа у детей являются короткая длительность (от 30 мин до нескольких часов) и двухсторонняя локализация ГБ. Латерализация ГБ с акцентом на одной стороне (гемикрания) обычно отмечается в подростковом возрасте. Наиболее частая локализация ГБ при мигрени у детей — в области лба (60,9%), в височной (38,67%) и периорбитальной зоне (53,17%) [9, 10]. Характер боли во время приступа у детей также может отличаться, обычно это стучащая, сжимающая, с элементами пульсации ГБ. Достаточно редко ребенок описывают ГБ именно пульсирующего характера.Каждый специалист при осмотре ребенка с ГБ в возрасте до 10–12 лет сталкивается со сложностью понимания интенсивности, локализации и характеристик ГБ. Для ребенка сложно вербализировать свои жалобы, также вызывает трудности оценка интенсивности боли с помощью обычной визуально-аналоговой шкалы (ВАШ) от 0 до 10 баллов. В таких ситуациях может помочь использование визуальных шкал со смайликами — лицами с выражением различных эмоций: от улыбающихся (нет боли) до грустных, со слезами на глазах (выраженная боль) (рис. 1).
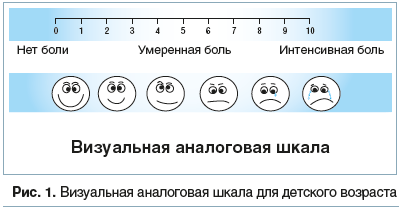
Иногда возможно попросить ребенка нарисовать, визуализировать характеристики болевого синдрома. У детей младшего возраста для оценки интенсивности болевого синдрома и сопутствующих симптомов (фото-, фонофобия) разработана анкета, основанная на анализе изменений поведения в момент ГБ [11]:
B1 — нет ограничения повседневной активности ребенка;
В2 — ограничение участия ребенка в активных играх, возможна спокойная повседневная домашняя активность, просмотр телепрограмм, компьютерные игры;
В3 — ограничена вся повседневная активность, но поведение ребенка не сопровождается закрытием глаз и стремлением находиться в затемненном помещении;
В4 — ограничена вся повседневная активность, эпизодически во время приступа ребенок хочет закрыть глаза и находиться в затемненном помещении;
В5 — при всех приступах ребенок хочет закрыть глаза и находиться в затемненном помещении.
В большинстве случаев приступ мигрени у ребенка сопровождается отчетливыми вегетативными проявлениями (бледность, общая слабость, несистемное головокружение, «темные круги» в периорбитальной зоне, отечность лица, иногда заложенность носа). Диагностические критерии мигрени без ауры у детей, согласно рекомендациям экспертов Международного общества головной боли (МОГБ) [12]:
По меньшей мере 5 приступов, отвечающих критериям В–D.
Продолжительность приступов — 1–72 ч (без лечения или при неэффективном лечении).
ГБ имеет как минимум две из следующих характеристик:
одно- или двухсторонняя локализация;
пульсирующая, стучащая или давящая;
интенсивность — от средней до значительной;
усиление от обычной физической активности.
ГБ сопровождается как минимум двумя из следующих симптомов:
тошнота и/или рвота;
фото- или фонофобия (может быть выявлена по поведению ребенка);
затруднение мышления;
несистемное головокружение;
повышенная утомляемость.
Не связана с другими причинами (нарушениями).
Установлено, что пик частоты встречаемости мигрени с аурой у мальчиков отмечается в 10–11 лет, а у девочек — в 14–17 лет [1, 3]. Развитие первого приступа с аурой практически всегда является показанием для детального обследования ребенка и исключения вторичных (симптоматических) причин (аномалии развития сосудов головного мозга, интракраниальные объемные образования, аномалии развития краниовертебрального перехода и т. д.) транзиторной неврологической симптоматики (ауры). Особое внимание нужно уделить дифференциальному диагнозу между мигренозной и эпилептической аурой с возможным использованием ЭЭГ-видеомониторинга. Также следует учитывать, что для детей не характерна ГБ затылочной локализации. Паттерн затылочной ГБ требует повышенного внимания и поиска возможных источников боли (аномалии краниовертебрального перехода, аномалии Киари, воспалительные процессы в клиновидной пазухе и т. д.), особенно в сочетании с другими, нетипичными для мигрени признаками.
Практические трудности отмечаются в диагностике мигрени в возрасте до 5 лет. Сложности оценки интенсивности ГБ, сопутствующих симптомов, выраженная тошнота, частая рвота во время приступов объективно затрудняют быструю правильную диагностику. В настоящее время для клинического использования предложены диагностические критерии мигрени у детей до 5 лет, основанные на детальном опросе родителей, оценке неврологического статуса и, при необходимости, на использовании дополнительных методов обследования [13]:
Как минимум 5 приступов, полностью соответствующих критериям B и D.
Продолжительность ГБ — 30 мин и более (без лечения или при неэффективном лечении).
ГБ имеет как минимум одну из следующих характеристик:
одно- или двухсторонняя локализация;
характер: пульсирующая, стучащая или давящая;
интенсивность — от средней до значительной;
усиление от обычной физической активности (прогулки/игры).
ГБ ассоциирована как минимум с одним из нижеуказанных симптомов:
снижение аппетита, дискомфорт в животе, несистемное головокружение;
признаки повышенной чувствительности к свету и звукам (избегание/затруднение просмотра телепрограмм, использования компьютера);
наличие как минимум одного вегетативного симптома во время ГБ.
Не связана с другими причинами (нарушениями).
Группой экспертов МОГБ выделены несколько основных рекомендаций для помощи в диагностике мигрени у детей [12]:
1. Приступы мигрени у детей достоверно короче, чем у взрослых (от 30 мин).
2. Для мигрени в детском возрасте характерна двухсторонняя боль лобной локализации.
3. Тяжесть ГБ у детей предпочтительнее оценивать по данным оценки изменений повседневной активности ребенка во время приступа.
4. Наличие и выраженность сопутствующих симптомов (фото-, фонофобия) также необходимо оценивать по реакции ребенка на окружающие источники шума и яркого света и, в меньшей степени, с помощью прямых вопросов.
5. ГБ только затылочной локализации требует повышенного внимания и уточнения причин болевого синдрома. При этом если затылочная ГБ не сопровождается отклонениями в развитии ребенка, неврологическом статусе, нет других указаний на симптоматический характер болевого синдрома, то собственно изолированная локализация, вероятно, не является повышенным риском развития ГБ вторичного характера.
6. Классические характеристики мигрени обычно отмечаются в старшем подростковом возрасте. В возрасте до 12–13 лет клинические проявления мигрени могут имитировать головную боль напряжения (ГБН). Приступообразный характер ГБ, выявление триггеров, вегетативное сопровождение ГБ, сопутствующие проявления в виде феномена укачивания в транспорте, детских периодических синдромов помогают поставить верный диагноз.
7. Сопровождение приступа ГБ несистемным головокружением и ощущением заложенности ушей, сочетание с кинетозом характерны для мигрени детского возраста.
8. Частая встречаемость (около 70%) вегетативных симптомов является отличительной особенностью приступа мигрени в детском возрасте. В отличие от взрослых у детей вегетативные симптомы, как правило, носят двухсторонний характер.
Основные проявления вегетативного сопровождения детского мигренозного приступа [14]:
ощущение заложенности ушей;
повышенная потливость лица и области лба;
слезотечение;
гиперемия конъюнктивы;
птоз и/или миоз;
заложенность носа и/или ринорея;
отечность лица и/или периорбитальной зоны.
Отдельной медицинской и психосоциальной проблемой является хроническая мигрень (количество дней с ГБ — более 15 в месяц, в течение 3 мес. и более). Эпидемиологические исследования показывают увеличение частоты хронической мигрени более чем в 2 раза за последние 12 лет с распространенностью 1,7% в популяции. При анализе структуры хронических ГБ у детей в 73,2% случаев фиксировалась хроническая мигрень [15]. В настоящее время среди основных факторов хронизации рассматриваются психоэмоциональные расстройства (депрессия, тревога), нарушения сна, конфликты в семье и школе.
Современные данные доказали, что детские эквиваленты мигрени: абдоминальная мигрень, синдром доброкачественного головокружения, синдром циклических рвот и доброкачественный тортиколлис имеют высокую распространенность и достоверно ассоциированы с мигренью. В настоящее время все данные феномены внесены в МКГБ 3-го пересмотра в рубрику «Эпизодические синдромы у детей, ассоциированные с мигренью», имеют четкие диагностические критерии и редко, но могут отмечаться у взрослых (за исключением доброкачественного тортиколлиса) [16].
Лечение мигрени у детей
Основой успешной терапии мигрени у детей является использование индивидуально- ориентированного подхода, включающего:обучение;
нелекарственные методы терапии;
лечение приступа мигрени;
профилактическое лечение частых и хронических форм мигрени.
Нелекарственные методы лечения
Основные нелекарственные методы лечения мигрени: режим сна, регулярная оздоровительная спортивная нагрузка, соблюдение режима питания и исключение пищевых провокаторов, биологическая обратная связь (БОС) и когнитивно-поведенческая терапия. Применение данных рекомендаций и методов терапии позволит снизить частоту приступов на 30–40%.Соблюдение режима сна ребенком является важным звеном профилактики развития приступов мигрени. Отсутствие режима сна, позднее пробуждение и дневной сон в выходные дни, ранний подъем в понедельник в детский сад или школу могут приводить к развитию приступов «мигрени выходного дня» или «мигрени утра понедельника». Регулярная (30 мин 3 раза в неделю) оздоровительная спортивная (преимущественно аэробная) нагрузка достоверно может приводить к снижению частоты приступов.
Несмотря на высокий риск пищевой провокации (30%) приступа мигрени, не рекомендуется сразу удалять из рациона питания все возможные триггеры. Необходимо с помощью дневника ГБ и питания индивидуально оценить роль каждого возможного пищевого триггера и только при выявлении отчетливой причинно-следственной связи ограничить прием данного продукта. В некоторых случаях элиминация пищевых провокаторов приводит к значительному (до 40%) сокращению количества приступов мигрени [17].
Особое внимание следует обратить на потребление кофе и кофеинсодержащих (включая энергетики) напитков детьми и подростками. Кофеин является не только самостоятельным провокатором ГБ, но и причиной расстройств сна и поведения у детей, тем самым приводя к учащению приступов боли.
Важными аспектами профилактики мигрени в детском возрасте являются регулярное питание (не менее 3–4 раз в день) и достаточное потребление жидкости. Пропуск приема пищи входит в тройку наиболее частых триггеров мигрени наряду с нарушением сна и психологическим стрессом [18].
По клиническим наблюдениям и данным контролируемых исследований доказана эффективность использования при мигрени и ГБН методик БОС. Экспериментальные работы указывают на активацию антиноцицептивных систем с увеличением уровня β-эндорфинов в плазме крови на фоне применения БОС [19].
Значительный положительный эффект при частых ГБ отмечается при использовании психологической и психотерапевтической помощи при сопутствующих психоэмоциональных расстройствах. Доказана эффективность прогрессирующей мышечной релаксации, самогипноза, дыхательно-релаксационного тренинга, когнитивно-поведенческой терапии [20].
Возможности купирования приступа мигрени в детской практике
Целью симптоматической терапии является быстрое эффективное купирование приступа ГБ и сопутствующих симптомов с нормализацией повседневной активности ребенка и отсутствием рецидива боли.В настоящее время в детском возрасте используется стратифицированный подход к лечению ГБ при мигренозном приступе. Данный подход основан на выборе препарата для обезболивания в зависимости от тяжести приступа.
Для симптоматической терапии приступа мигрени легкой и средней тяжести у детей и подростков применяются простые анальгетики (парацетамол) и нестероидные противовоспалительные препараты (НПВП), например ибупрофен.
При неэффективности НПВП и тяжелых приступах мигрени в международных рекомендациях показано использование триптанов, противомигренозных препаратов, селективных агонистов серотониновых 5-HT1B и 5HT1D-рецепторов. В настоящее время в США, Канаде и странах Европейского союза одобрено применение у детей 3 представителей группы триптанов: суматриптана, ризатриптана, золмитриптана [21]. Следует отметить, что в Российской Федерации ни один из представителей триптанов не одобрен к использованию у пациентов младше 18 лет.
Простые анальгетики и НПВП высокоэффективны для снятия приступа мигрени у детей и подростков. Одним из немногих препаратов, чья эффективность и безопасность у детей были доказаны в двойных слепых плацебо-контролируемых исследованиях, является ибупрофен (Нурофен® в возрастной дозировке согласно зарегистрированной инструкции по медицинскому применению) [22]. Эффективность Нурофена (10 мг/кг) достоверно выше, чем у плацебо, при этом частота нежелательных лекарственных реакций (НЛР) статистически не отличается [22, 23]. Полученные результаты убедительно доказывают высокую эффективность ибупрофена (Нурофен®) при купировании приступов мигрени в педиатрической практике.
Анализ сравнительного клинического исследования эффективности ибупрофена и парацетамола при мигрени у детей показал схожий уровень улучшения через 1 ч (37% против 39%) и достоверно более высокую эффективность ибупрофена (68% против 54%) через 2 ч от момента приема препарата [23].
Согласно данным Американской ассоциации неврологов (ААН), ибупрофен имеет высокую доказанную эффективность и безопасность и рекомендован для купирования приступа мигрени у детей и подростков [24].
В настоящее время в России Нурофен® для детей представлен в форме суспензии для приема внутрь (в 5,0 мл – 100 мг ибупрофена), разрешенной к применению с 3 мес., и в форме таблеток, покрытых оболочкой (200 мг ибупрофена), разрешенных к применению у детей от 6 лет.
Мигренозный приступ у детей часто сопровождается тошнотой, иногда рвотой, что может значительно снижать эффективность обезболивания. Таким образом, для успешного купирования приступа мигрени у детей с сопутствующей тошнотой и рвотой рекомендовано совместное использование противорвотных препаратов и анальгетиков. Антиэметики (метоклопрамид, домперидон, гидроксизин) необходимо использовать в возрастных дозировках, предпочтительно в форме суспензии, свечей или парентерально при тяжелых приступах [24].
С целью предотвращения развития лекарственно-индуцированной ГБ (ЛИГБ) абсолютно противопоказано использование простых анальгетиков и НПВП чаще 12 раз в месяц, а триптанов — более 8 доз в месяц [24]. При неудовлетворительном терапевтическом эффекте от использования нелекарственных методов, высокой частоте приступов (более 3–4 в месяц) необходимо назначение профилактического лечения.
Профилактическая терапия мигрени
Основные показания для назначения профилактической терапии мигрени у детей:увеличение частоты и тяжести приступов;
более 3 приступов мигрени в месяц;
значительная степень нарушения повседневной активности ребенка;
выраженные коморбидные расстройства (ожирение, тревожно-депрессивные расстройства, нарушения сна).
Для профилактической терапии мигрени у детей и подростков, так же как у взрослых, используются препараты различных групп: β-блокаторы (пропранолол), антигистаминные (гидроксизин), антидепрессанты (амитриптилин), противосудорожные (топирамат, вальпроевая кислота, леветирацетам), блокаторы кальциевых каналов (флунаризин), НПВП (ибупрофен, напроксен коротким курсом) [25–27]. Недавно зарегистрированный в США и Европе новый класс препаратов для патогенетической терапии мигрени — моноклональные антитела к CGRP (кальцитонин-ген-родственный пептид) в настоящее время проходит III фазу клинических исследований в педиатрической практике [28]. В некоторых открытых исследованиях показана эффективность витамина В2 и магния [29].
Курс профилактической терапии у подростков должен быть не менее 6 мес. У детей в возрасте от 3 до 9 лет целесообразно использовать короткие курсы лечения (8–12 нед.) с постепенной отменой препарата и динамическим наблюдением [30]. Следует учитывать циклический характер течения мигрени у детей школьного возраста с характерными периодами спонтанной ремиссии в период летних каникул. С целью предотвращения развития побочных эффектов от терапии профилактическое лечение должно начинаться с минимальных доз с постепенным увеличением до получения терапевтического результата и использования наименьших эффективных дозировок препарата.
Важно учитывать индивидуальные особенности ребенка при назначении профилактического лечения: вес, возраст, пол, особенности обмена, сопутствующую соматическую и эндокринную патологию, коморбидные расстройства. Крайне важно совместное использование лекарственной профилактической терапии с нелекарственными методами и эффективным купированием приступа мигрени. Родителям ребенка важно объяснить, что эффект от лечения развивается постепенно и оценить эффективность возможно только в динамике — через 4–8 нед. от момента назначений. Основными критериями успешного профилактического лечения являются: снижение частоты и интенсивности приступов, улучшение эффективности терапии приступа мигрени, снижение степени дезадаптации от ГБ, компенсация коморбидной патологии.
Препаратами первого выбора для профилактического лечения мигрени в педиатрической практике являются: пропранолол, флунаризин*, топирамат, амитриптилин. При редких приступах можно назначать витамин В2 совместно с магнием и сделать акцент на нелекарственные методы профилактики.
Одним из препаратов первого выбора для профилактики мигрени у детей с высоким уровнем доказанной эффективности является пропранолол [31, 32]. Терапию пропранололом начинают с дозировки 1 мг/кг/сут, которая разделяется на 3 равных приема. На фоне приема обязателен контроль артериального давления (АД) в ортостазе и пульса. Постепенно дозировка может быть увеличена — максимум до 3 мг/кг/сут в 3 приема, также под контролем АД и ЧСС. Пропранолол может быть противопоказан детям, активно занимающимся спортом, в т. ч. из-за риска развития выраженной брадикардии. Также использование пропранолола у детей с мигренью ограниченно в связи с развитием НЛР (снижение АД, нарушения сна, депрессия) и противопоказано при бронхиальной астме и атопических заболеваниях.
Высокий положительный ответ (83%) может быть получен при использовании ципрогептадина (H1-блокатор) в дозе 0,25–1,5 мг/кг/сут (в зависимости от седативного эффекта: 1 р./сут перед сном или 2 р./сут). Наиболее частые НЛР: седативный эффект, повышение аппетита.
В связи с широким спектром безопасности ципрогептадин и флунаризин* могут быть рекомендованы как препараты первого выбора у детей младше 12 лет [32].
Эффективность (около 80%) и безопасность блокатора кальциевых каналов флунаризина* подтверждается как многочисленными клиническими исследованиями, так и опытом европейских детских неврологов [33]. В настоящее время флунаризин имеет наибольшую доказательную базу среди препаратов для профилактической терапии мигрени в детском возрасте. К числу НЛР при его приеме относятся дневная сонливость — 9,5%, увеличение массы тела — 22,2%.
При использовании амитриптилина в дозе 1 мг/кг терапевтический эффект достигается у 84,2–89% детей. В большинстве случаев отмечается хорошая переносимость, из НЛР наиболее часто наблюдается умеренный седативный эффект в первые недели приема [34].
Топирамат (у детей до 12 лет — 1–3 мг/кг/сут, после 12 лет — 75–100 мг/сут в 2 приема) достоверно снижает частоту, продолжительность и интенсивность приступов мигрени. Среди побочных эффектов наиболее часто отмечаются снижение внимания и памяти (12,5%), снижение веса (5,6%), сенсорные изменения (2,8%) [35].
По данным контролируемых исследований, вальпроевая кислота (15–45 мг/кг/сут) имеет высокий уровень эффективности и может быть рекомендована как препарат второго выбора для профилактической терапии мигрени у мальчиков. В настоящее время Европейское медицинское агентство рекомендует ограничить применение вальпроевой кислоты у девочек и женщин фертильного возраста в связи с возможностью развития тяжелых НЛР в виде поликистоза яичников и высоким уровнем тератогенности. Ограничением к применению также может служить развитие НЛР: головокружения, сонливости, повышения массы тела, выпадения волос, гепатотоксичности [36].
Отдельные исследования указывают на возможную эффективность тразодона, леветирацетама, габапентина в профилактической терапии мигрени у подростков [32, 37, 38].
Таким образом, препаратами выбора для профилактической терапии мигрени у детей являются: пропранолол, амитриптилин, топирамат, ципрогептадин и флунаризин*. При резистентности к терапии, выраженной коморбидной патологии возможно назначение комбинированной терапии или использование препаратов второго ряда, таких как леветирацетам, тразодон, габапентин, редко — антипсихотические лекарственные средства (рисперидон, сульпирид), НПВП (напроксен).
Заключение
С одной стороны, мигрень — это хроническое неврологическое заболевание и в настоящее время нет терапии, которая может привести к полному исчезновению приступов. С другой стороны, проспективные исследования показывают, что 25–30% пациентов с мигренью крайне редко испытывают приступы в возрасте старше 18 лет. Своевременная диагностика, обучение правильному купированию приступов, подбор профилактического лечения (при наличии показаний) достоверно ассоциированы с благоприятным прогнозом мигрени в детском возрасте. Эффективность профилактической терапии (снижение частоты приступов на 50% и более) достигает 70%. В 10-летнем наблюдательном исследовании детей с мигренью показано, что благоприятное течение мигрени с редкими приступами, без учащения или хронизации приступов отмечалось в 88% случаев. Остальные 12% детей в связи с частыми приступами принимали профилактическую терапию [25].Диагностика различных форм мигрени должна проводиться согласно критериям и рекомендациям МКГБ 3-го пересмотра для детского возраста. В первую очередь диагноз мигрени основан на клинических данных приступа и отсутствии каких-либо отклонений в неврологическом статусе. Дополнительные методы исследования, например МРТ головного мозга, применяются для исключения возможных симптоматических причин ГБ и сами по себе не подтверждают диагноз мигрени. УЗИ брахиоцефальных сосудов не рекомендовано для диагностики мигрени в связи с отсутствием информативности. Использование адаптированных детских ВАШ, опросников оценки интенсивности болевого синдрома и сопутствующих симптомов на основании поведения ребенка, ведение дневников ГБ эффективно помогают в диагностике и оценке показаний для выбора профилактической терапии. Лечение мигрени — многопрофильная задача, иногда требующая изменения повседневной активности ребенка, семейных и школьных взаимоотношений, психологической поддержки. Для симптоматической терапии мигрени рекомендован как можно более ранний прием анальгетиков, из которых препаратами первого выбора являются ибупрофен (Нурофен®) и парацетамол. При тяжелых приступах возможны назначение триптанов (не зарегистрированы в РФ для использования у детей) и противорвотных препаратов, а также парентеральное введение лекарственных средств из различных фармакологических групп, в частности вальпроевой кислоты и магния сульфата. Препаратами первого выбора для профилактического лечения мигрени в педиатрической практике являются: пропранолол, флунаризин, топирамат, амитриптилин. При редких приступах возможны назначение витамина В2 совместно с магнием и применение нелекарственных методов профилактики (регулярная аэробная оздоровительная спортивная нагрузка, соблюдение режима сна и питания).
* Не зарегистрирован в РФ.
Литература
1. Victor T.W., Hu X., Campbell J.C. et al. Migraine prevalence by age and sex in the United States: a life-span study // Cephalalgia. 2010. Vol. 30. P. 1065–1072.
2. Elser J.M., Woody R.C. Migraine headache in the infant and young child // Headache 1990. Vol. 30. Р. 366–368.
3. Рачин А.П., Юдельсон Я.Б., Сергеев А.В. Эпидемиология хронической ежедневной головной боли у детей и подростков // Боль. 2004. №2(3). С. 27–30 [Rachin A.P., Yudel’son Ya.B., Sergeyev A.V. Epidemiologiya khronicheskoy yezhednevnoy golovnoy boli u detey i podrostkov // Bol’. 2004. №2(3). S. 27–30 (in Russian)].
4. Congdon P.J., Forsythe W.I. Migraine in childhood: a study of 300 children // Dev Med Child Neurol. 1979. Vol. 21. P. 209–216.
5. Lee L.H., Olness K.N. Clinical and demographic characteristics of migraine in urban children // Headache. 1997. Vol. 37. P. 269–276.
6. Lipton R.B., Manack A., Ricci J.A. et al. Prevalence and burden of chronic migraine in adolescents: results of the chronic daily headache in adolescents study (C-dAS) // Headache. 2011. Vol. 51. P. 693–706.
7. Sasmaz T., Bugdayci R., Ozge A. et al. Are parents aware of their schoolchildren’s headache? // Eur J Public Health. 2004. Vol. 14(4). P. 366–368.
8. Сергеев А.В. Мигрень и головная боль напряжения у детей // Вопросы современной педиатрии. 2012. T. 11(5). С. 64–69 [Sergeyev A.V. Migren’ i golovnaya bol’ napryazheniya u detey // Voprosy sovremennoy pediatrii. 2012. T. 11(5). S. 64–69 (in Russian)].
9. Chakravarty A., Mukherjee A., Roy D. Migraine pain location: how do children differ from adults? // J Headache Pain. 2008. Vol. 9(6). P. 375–379.
10. Powers S.W., Hershey A.D., Coffey C.S. et al. The childhood and adolescent migraine prevention (CHAMP) study: a report on baseline characteristics of participants // Headache. 2016. Vol. 56(5). P. 859–870.
11. Rossi L.N., Cortinovis I., Menegazzo L. et al. Behaviour during attacks and assessment of intensity in primary headaches of children and adolescents // Cephalalgia. 2006. Vol. 26(2). P. 107–112.
12. Özge A., Faedda N., Abu-Arafeh I. et al. Experts’ opinion about the primary headache diagnostic criteria of the ICHD-3rd edition beta in children and adolescents // J Headache Pain. 2017. Vol. 18(1). P. 109.
13. McAbbee G.N., Morse A.M., Assadi M. Pediatric aspects of headache classification in the international classification of headache disorders—3 (ICHD-3 beta version) // Curr Pain Headache Rep. 2016. Vol. 20. P. 7.
14. Gelfand A.A., Reider A.C., Goadsby P.J. Cranial autonomic symptoms in pediatric migraine are the rule, not the exception // Neurology. 2013. Vol. 81. P. 431–436.
15. Özge A., Sasmaz T., Cakmak S.E. et al. Epidemiological-based childhood headache natural history study: after an interval of six years // Cephalalgia. 2010. Vol. 30. P. 703–712.
16. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition // Cephalalgia. 2018. Vol. 33. P. 629–808.
17. Lewis D. Headaches in Children and Adolescents // Curr Probl Pediatr Adolesc Health Care. 2007. Vol. 37(6). P. 207–246.
18. Holroyd K., Mauskop A. Complementary and alternative treatments // Neurology 2003. Vol. 60 (Suppl. 2). P. 58–62.
19. Baumann R.J. Behavioral treatment of migraine in children and adolescents // Paediatr Drugs. 2002. Vol. 4(9). P. 555–561.
20. Fichtel A., Larsson B. Relaxation treatment administered by school nurses to adolescents with recurrent headache // Headache. 2004. Vol. 44. P. 545–554.
21. Eiland L.S., Hunt M.O. The use of triptans for pediatric migraines // Paediatr Drugs. 2010. Vol. 12. P. 379–389.
22. Lewis D., Kellstein D., Burke B. et al. Children’s ibuprofen suspension for the acute treatment of migraine headache // Headache. 2002. Vol. 42. P. 780–786.
23. Hamalainen M.L., Hoppu K., Valkeila E. et al. Ibuprofen or acetaminophen for the acute treatment of migraine in children: a double-blind, randomized, placebo-controlled, crossover study // Neurology. 1997. Vol. 48. P. 102–107.
24. Lewis D., Ashwal S., Hershey A. et al. Practice parameter: pharmacological treatment of migraine headache in children and adolescents: report of the American Academy of Neurology Quality Standards Subcommittee and the Practice Committee of the Child Neurology Society // Neurology. 2004. Vol. 63. P. 2215–2224.
25. El-Chammas K., Keyes J., Thompson N. et al. Pharmacologic treatment of pediatric headaches: a meta-analysis // JAMA Pediatr. 2013. Vol. 167. P. 250–258.
26. O’Brien H.L., Kabbouche M.A., Hershey A.D. Treating pediatric migraine: an expert opinion // Expert Opin Pharmacother. 2012. Vol. 13. P. 959–966.
27. Agency for Healthcare Research and Quality. U.S. Department of Health and Human Services. Migraine in children: Preventive pharmacologic treatments. Comparative Effectiveness Review Number 108. June 2013. (Электронный источник). URL: http://effectivehealthcare.ahrq.gov/search-for-guides-reviews-and-reports/?pageaction=displayproductandproductID=1515 (дата обращения: 26.10.2018).
28. Szperka C.L., VanderPluym J., Orr S.L. et al. Recommendations on the Use of Anti-CGRP Monoclonal Antibodies in Children and Adolescents // Headache. 2018. Oct 15. [Epub ahead of print]. DOI: 10.1111/head.13414.
29. Orr S.L., Venkateswaran S. Nutraceuticals in the prophylaxis of pediatric migraine: Evidence-based review and recommendations // Cephalalgia. 2014. Vol. 34. P. 568–583.
30. Termine C., Ozge A., Antonaci F. et al. Overview of diagnosis and management of paediatric headache. Part II: therapeutic management // J Headache Pain. 2011. Vol. 12(1). P. 25–34.
31. Ludvigsson J. Propranolol used in prophylaxis of migraine in children // Acta Neurol. 1974. Vol. 50. P. 109–115.
32. Lewis D., Diamond S., Scott D. Prophylactic treatment of pediatric migraine // Headache. 2004. Vol. 44. P. 230–237.
33. Guidetti V., Moscato D., Ottaviano S. et al. Flunarizine and migraine in childhood an evaluation of endocrine function // Cephalalgia. 1987. Vol. 7. P. 263–266.
34. Hershey A.D., Powers S.W., Bentti A.L., deGrauw T.J. Effectiveness of amitriptyline in the prophylactic management of childhood headaches // Headache. 2000. Vol. 40. P. 539–549.
35. Winner P., Pearlman E., Linder S. et al. Topiramate for migraine prevention in children: a randomized, double-blind, placebo-controlled trial // Headache. 2005. Vol. 45. P. 1304–1312.
36. Serdaroglu G., Erhan E., Tekgul H. et al. Sodium valproate prophylaxis in childhood migraine // Headache. 2002. Vol. 42. P. 819–822.
37. Miller G.S. Efficacy and safety of levetiracetam in pediatric migraine // Headache. 2004. Vol. 44. P. 238–243.
38. Belman A.L., Milazo M., Savatic M. Gabapentin for migraine prophylaxis in children // Ann Neurol. 2001. Vol. 50(Suppl. 1). P. S109.
2. Elser J.M., Woody R.C. Migraine headache in the infant and young child // Headache 1990. Vol. 30. Р. 366–368.
3. Рачин А.П., Юдельсон Я.Б., Сергеев А.В. Эпидемиология хронической ежедневной головной боли у детей и подростков // Боль. 2004. №2(3). С. 27–30 [Rachin A.P., Yudel’son Ya.B., Sergeyev A.V. Epidemiologiya khronicheskoy yezhednevnoy golovnoy boli u detey i podrostkov // Bol’. 2004. №2(3). S. 27–30 (in Russian)].
4. Congdon P.J., Forsythe W.I. Migraine in childhood: a study of 300 children // Dev Med Child Neurol. 1979. Vol. 21. P. 209–216.
5. Lee L.H., Olness K.N. Clinical and demographic characteristics of migraine in urban children // Headache. 1997. Vol. 37. P. 269–276.
6. Lipton R.B., Manack A., Ricci J.A. et al. Prevalence and burden of chronic migraine in adolescents: results of the chronic daily headache in adolescents study (C-dAS) // Headache. 2011. Vol. 51. P. 693–706.
7. Sasmaz T., Bugdayci R., Ozge A. et al. Are parents aware of their schoolchildren’s headache? // Eur J Public Health. 2004. Vol. 14(4). P. 366–368.
8. Сергеев А.В. Мигрень и головная боль напряжения у детей // Вопросы современной педиатрии. 2012. T. 11(5). С. 64–69 [Sergeyev A.V. Migren’ i golovnaya bol’ napryazheniya u detey // Voprosy sovremennoy pediatrii. 2012. T. 11(5). S. 64–69 (in Russian)].
9. Chakravarty A., Mukherjee A., Roy D. Migraine pain location: how do children differ from adults? // J Headache Pain. 2008. Vol. 9(6). P. 375–379.
10. Powers S.W., Hershey A.D., Coffey C.S. et al. The childhood and adolescent migraine prevention (CHAMP) study: a report on baseline characteristics of participants // Headache. 2016. Vol. 56(5). P. 859–870.
11. Rossi L.N., Cortinovis I., Menegazzo L. et al. Behaviour during attacks and assessment of intensity in primary headaches of children and adolescents // Cephalalgia. 2006. Vol. 26(2). P. 107–112.
12. Özge A., Faedda N., Abu-Arafeh I. et al. Experts’ opinion about the primary headache diagnostic criteria of the ICHD-3rd edition beta in children and adolescents // J Headache Pain. 2017. Vol. 18(1). P. 109.
13. McAbbee G.N., Morse A.M., Assadi M. Pediatric aspects of headache classification in the international classification of headache disorders—3 (ICHD-3 beta version) // Curr Pain Headache Rep. 2016. Vol. 20. P. 7.
14. Gelfand A.A., Reider A.C., Goadsby P.J. Cranial autonomic symptoms in pediatric migraine are the rule, not the exception // Neurology. 2013. Vol. 81. P. 431–436.
15. Özge A., Sasmaz T., Cakmak S.E. et al. Epidemiological-based childhood headache natural history study: after an interval of six years // Cephalalgia. 2010. Vol. 30. P. 703–712.
16. Headache Classification Committee of the International Headache Society (IHS). The International Classification of Headache Disorders, 3rd edition // Cephalalgia. 2018. Vol. 33. P. 629–808.
17. Lewis D. Headaches in Children and Adolescents // Curr Probl Pediatr Adolesc Health Care. 2007. Vol. 37(6). P. 207–246.
18. Holroyd K., Mauskop A. Complementary and alternative treatments // Neurology 2003. Vol. 60 (Suppl. 2). P. 58–62.
19. Baumann R.J. Behavioral treatment of migraine in children and adolescents // Paediatr Drugs. 2002. Vol. 4(9). P. 555–561.
20. Fichtel A., Larsson B. Relaxation treatment administered by school nurses to adolescents with recurrent headache // Headache. 2004. Vol. 44. P. 545–554.
21. Eiland L.S., Hunt M.O. The use of triptans for pediatric migraines // Paediatr Drugs. 2010. Vol. 12. P. 379–389.
22. Lewis D., Kellstein D., Burke B. et al. Children’s ibuprofen suspension for the acute treatment of migraine headache // Headache. 2002. Vol. 42. P. 780–786.
23. Hamalainen M.L., Hoppu K., Valkeila E. et al. Ibuprofen or acetaminophen for the acute treatment of migraine in children: a double-blind, randomized, placebo-controlled, crossover study // Neurology. 1997. Vol. 48. P. 102–107.
24. Lewis D., Ashwal S., Hershey A. et al. Practice parameter: pharmacological treatment of migraine headache in children and adolescents: report of the American Academy of Neurology Quality Standards Subcommittee and the Practice Committee of the Child Neurology Society // Neurology. 2004. Vol. 63. P. 2215–2224.
25. El-Chammas K., Keyes J., Thompson N. et al. Pharmacologic treatment of pediatric headaches: a meta-analysis // JAMA Pediatr. 2013. Vol. 167. P. 250–258.
26. O’Brien H.L., Kabbouche M.A., Hershey A.D. Treating pediatric migraine: an expert opinion // Expert Opin Pharmacother. 2012. Vol. 13. P. 959–966.
27. Agency for Healthcare Research and Quality. U.S. Department of Health and Human Services. Migraine in children: Preventive pharmacologic treatments. Comparative Effectiveness Review Number 108. June 2013. (Электронный источник). URL: http://effectivehealthcare.ahrq.gov/search-for-guides-reviews-and-reports/?pageaction=displayproductandproductID=1515 (дата обращения: 26.10.2018).
28. Szperka C.L., VanderPluym J., Orr S.L. et al. Recommendations on the Use of Anti-CGRP Monoclonal Antibodies in Children and Adolescents // Headache. 2018. Oct 15. [Epub ahead of print]. DOI: 10.1111/head.13414.
29. Orr S.L., Venkateswaran S. Nutraceuticals in the prophylaxis of pediatric migraine: Evidence-based review and recommendations // Cephalalgia. 2014. Vol. 34. P. 568–583.
30. Termine C., Ozge A., Antonaci F. et al. Overview of diagnosis and management of paediatric headache. Part II: therapeutic management // J Headache Pain. 2011. Vol. 12(1). P. 25–34.
31. Ludvigsson J. Propranolol used in prophylaxis of migraine in children // Acta Neurol. 1974. Vol. 50. P. 109–115.
32. Lewis D., Diamond S., Scott D. Prophylactic treatment of pediatric migraine // Headache. 2004. Vol. 44. P. 230–237.
33. Guidetti V., Moscato D., Ottaviano S. et al. Flunarizine and migraine in childhood an evaluation of endocrine function // Cephalalgia. 1987. Vol. 7. P. 263–266.
34. Hershey A.D., Powers S.W., Bentti A.L., deGrauw T.J. Effectiveness of amitriptyline in the prophylactic management of childhood headaches // Headache. 2000. Vol. 40. P. 539–549.
35. Winner P., Pearlman E., Linder S. et al. Topiramate for migraine prevention in children: a randomized, double-blind, placebo-controlled trial // Headache. 2005. Vol. 45. P. 1304–1312.
36. Serdaroglu G., Erhan E., Tekgul H. et al. Sodium valproate prophylaxis in childhood migraine // Headache. 2002. Vol. 42. P. 819–822.
37. Miller G.S. Efficacy and safety of levetiracetam in pediatric migraine // Headache. 2004. Vol. 44. P. 238–243.
38. Belman A.L., Milazo M., Savatic M. Gabapentin for migraine prophylaxis in children // Ann Neurol. 2001. Vol. 50(Suppl. 1). P. S109.

Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Предыдущая статья
Следующая статья

