Синдром Стивенса — Джонсона
DOI: 10.32364/2587-6821-2020-4-1-52-57
Цель исследования: изучить структуру заболеваемости и клинические особенности больных с синдромом Стивенса — Джонсона (ССД), находившихся на стационарном лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) в 2008–2018 гг.
Материал и методы: выполнен ретроспективный анализ заболеваемости ССД на примере больных, находившихся на лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) за 10-летний период. Всего в исследование включено 147 пациентов:
54 (37%) мужчины и 93 (63%) женщины. Средний возраст пациентов составил 46,65±1,4 года. Диагноз устанавливался на основании комплекса исследований, которые включали в себя сбор анамнеза, объективный осмотр, лабораторные и инструментальные исследования (общий и биохимический анализ крови, общий анализ мочи, электрокардиография (ЭКГ), рентгенологическое исследование органов грудной клетки).
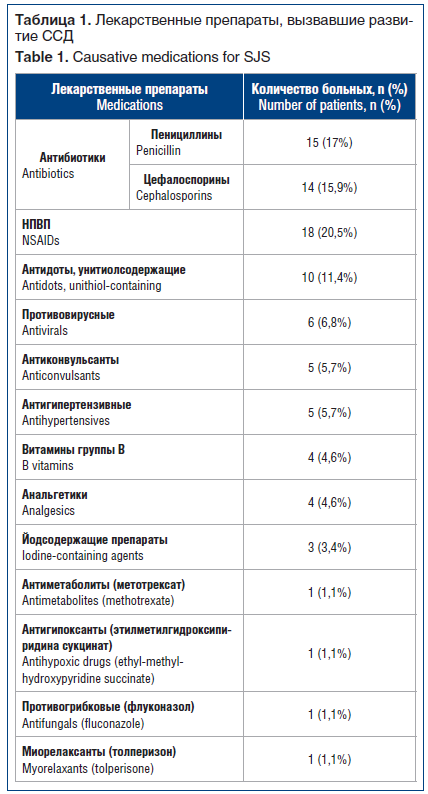
Результаты исследования: у 133 (91%) пациентов был диагностирован синдром Стивенса — Джонсона, у 14 (9%) пациентов — синдром Лайелла. Синдромы у 23 (15,6%) пациентов были вызваны вирусными инфекциями (цитомегаловирусом, вирусом простого герпеса, вирусом иммунодефицита человека), у 94 (64%) — различными лекарственными препаратами. Этиология заболевания была неясной у остальных 30 (20,4%) пациентов. Среди 94 случаев заболевания, вызванного лекарственными препаратами, 6 пациентов принимали несколько препаратов до появления симптомов, и поэтому причинный медикамент не был идентифицирован. Развитие ССД вызвали: антибиотики — 35 (37%) случаев, нестероидные противовоспалительные препараты (НПВП) — 14 (15%) случаев, противовирусные препараты — 6 (6%) случаев, противосудорожные препараты — 5 (5%) случаев, антигипертензивные препараты — 5 (5%) случаев, анальгетики — 4 (4%) случая, витамины — 4 (4%) случая, препараты йода — 3 (3%) случая, другие препараты — 1 (1%) случай.
Заключение: ССД чаще наблюдается у женщин, чем у мужчин. Факторами развития ССД в большинстве случаев являются лекарственные препараты и возбудители вирусных и бактериальных инфекций. Чаще всего ССД развивается в ответ на применение НПВП, антибактериальных, химиотерапевтических лекарственных препаратов.
Ключевые слова: синдром Стивенса — Джонсона, токсический эпидермальный некролиз, синдром Лайелла, многоформная экссудативная эритема, лекарственная аллергия, антибиотики, НПВП.
Для цитирования: Нуртдинова Г.М., Галимова Е.С., Кучер О.И., Муслимова В.К. Синдром Стивенса — Джонсона. РМЖ. Медицинское обозрение. 2020;4(1):52-57. DOI: 10.32364/2587-6821-2020-4-1-52-57.
G.M. Nurtdinova1, E.S. Galimova1, O.I. Kucher2, V.K. Muslimova1
1Bahkir State Medical University, Ufa, Russian Federation
2City Clinical Hospital No. 21, Ufa, Russian Federation
Aim: to assess morbidity pattern and clinical features of Stevens — Johnson syndrome (SJS) in patients of the Department of Allergy of City Clinical Hospital No. 21 (Ufa) in 2008–2018.
Patients and Methods: 10-year retrospective analysis of SJS morbidity in City Clinical Hospital No. 21 was performed. 147 patients (54 men (37%) and 93 women (63%)) were enrolled in the study. Mean age was 46.65±1.4 years. Diagnosis was verified by complex examination including history taking, general examination, laboratory and instrumental tests (complete blood count, blood biochemistry, urinalysis, electrocardiography, chest X-ray).
Results: 133 patients (91%) were diagnosed with SJS and 14 patients (9%) with Lyell’s syndrome. The symptoms were induced by viral infections (cytomegalovirus, herpes simplex virus, human immunodeficiency virus) in 23 patients (15.6%) and various drugs in 94 patients (64%). In 30 patients (20.4%), the cause was unknown. Among 94 patients in whom SJS was induced by drugs, 6 patients taken several medications, therefore, causative drug was not identified. SJS was initiated by antibiotics in 35 patients (37%), non-steroidal anti-inflammatory drugs (NSAIDs) in 14 patients (15%), antivirals in 6 patients (6%), anticonvulsants in 5 patients (5%), antihypertensives in 5 patients (5%), analgesics in 4 patients (4%), vitamins in 4 patients (4%), iodine-containing drugs in 3 patients (3%), and other drugs in 1 patient (1%).
Conclusion: SJS is more common in women than in men. In most cases, triggering factors for SJS and Lyell’s syndrome are medications as well as viral and bacterial causative agents. In most cases, SJS occurs in response to drugs, i.e., NSAIDs and antibiotics.
Keywords: Stevens — Johnson syndrome, toxic epidermal necrolysis, erythema multiforme exudative, drug allergy, antibiotics,
NSAIDs.
For citation: Nurtdinova G.M., Galimova E.S., Kucher O.I., Muslimova V.K. Stevens — Johnson syndrome. Russian Medical Review. 2020;4(1):52–57. DOI: 10.32364/2587-6821-2020-4-1-52-57.
Введение
Синдром Стивенса — Джонсона (ССД) — это тяжелая форма многоформной экссудативной эритемы, которая характеризуется поражением кожи и слизистых оболочек двух и более органов, сопровождается выраженными водно-электролитными нарушениями, массивной потерей белка и высоким риском сепсиса [1, 2]. С каждым годом отмечается рост аллергических заболеваний, что в большой мере вызвано увеличенным потреблением лекарственных препаратов, широким применением профилактических прививок, появлением огромного количества новых химических веществ [2–4]. Частота встречаемости синдрома составляет 1–6 случаев на 1 млн населения, и в последние десятилетия этот показатель растет. ССД развивается, главным образом, у мужчин в возрасте 20–40 лет [2, 5]. Заболевание является следствием распространенной клеточной смерти кератиноцитов, что ведет к отделению значительных участков кожи в эпидермодермальном соединении, эти участки принимают вид ошпаренной кожи. Клеточная гибель также ведет к отслойке слизистой оболочки, что вызывает типичные симптомы ССД: высокую лихорадку, боль в коже от умеренной до сильной, страх и слабость. Заболевание имеет непредсказуемое течение [6]. Причиной ССД служат инфекционные агенты: вирусы — простого герпеса, Коксаки, ЕСНО (Enteric Cytopathic Human Orphan — эховирусы), гриппа, паротита, ВИЧ и др.; бактерии — микоплазма, гистоплазма, тифозная, туберкулезная и дифтерийная палочки, а также хламидии, гемолитический стрептококк и др.; лекарственные препараты (пенициллин, стрептомицин, тетрациклин, сульфаниламиды, барбитураты, ацетилсалициловая кислота, гризеофульвин, аминазин, кодеин); вакцины полиомиелита, БЦЖ [7–9]. В последние десятилетия значительно увеличилась частота заболеваемости ССД, что подчеркивает актуальность данной темы. К группе повышенного риска относятся пациенты с ВИЧ, онкологическими заболеваниями. Чем старше пациент, тем серьезнее сопутствующее заболевание и чем обширнее поражение кожи, тем хуже прогноз. Смертность составляет 5–12% [5, 10].
Цель исследования: изучить структуру заболеваемости и клинические особенности ССД у больных, находившихся на стационарном лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) в 2008–2018 гг.
Материал и методы
Проведен ретроспективный анализ историй болезни 147 больных ССД и синдромом Лайелла, находившихся на стационарном лечении в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) в 2008–2018 гг. Все пациенты — 54 (37%) мужчины и 93 (63%) женщины — находились под нашим наблюдением. Средний возраст пациентов составил 46,65±1,4 года. Диагноз ССД устанавливался на основании комплекса исследований, которые включали в себя сбор анамнеза, объективный осмотр, лабораторные (общий и биохимический анализ крови, общий анализ мочи) и инструментальные (ЭКГ, рентгенологическое исследование органов грудной клетки) исследования. У пациентов с ССД вирусной этиологии проведен серологический иммуноферментный анализ на выявление вирусных антител классов IgG, IgM в сыворотке крови к вирусу простого герпеса (ВПГ), цитомегаловирусу (ЦМВ), вирусу Эпштейна — Барр (ВЭБ). В исследовании использовались аналитический метод (анализ и обоснование полученных результатов на основе данных специальной литературы) и статистический метод — статистическая обработка данных с помощью программного пакета Microsoft Office Excel 2013.
Результаты исследования
За 2008 г. в аллергологическом отделении ГБУЗ РБ ГКБ № 21 (Уфа) пролечено 18 больных с диагнозом ССД, за 2009-й — 24 больных, за 2010-й — 14, за 2011-й — 15, за 2012-й — 12, за 2013-й — 9, за 2014-й — 16, за 2015-й — 15, за 2016-й — 4, за 2017-й — 7, за 2018-й — 8. Синдром Стивенса — Джонсона диагностирован у 133 (91%) пациентов, синдром Лайлелла — у 14 (9%).
Аллергию в анамнезе имели 94 (64%) пациента, аллергические реакции в анамнезе отрицали 53 (36%) больных. Причиной развития ССД у 23 (15,6%) больных явилась вирусная инфекция (ЦМВ, ВПГ и ВИЧ (у 6 человек)), у 94 (64%) — различные лекарственные средства. Этиология заболевания не выяснена у остальных 30 (20,4%) пациентов.
Причиной развития заболевания в основном были: антибиотики (37%), чаще всего цефалоспорины и пенициллины; нестероидные противовоспалительные препараты (НПВП, 20,5%), антидоты, унитиолсодержащие препараты (10%) и др. (табл. 1). Среди 94 случаев, вызванных лекарственными препаратами, в 6 случаях пациенты принимали несколько препаратов, и поэтому причинный медикамент не был идентифицирован.
В клинической картине ССД преимущественно преобладало поражение слизистой оболочки полости рта с образованием пузырей, эрозий с белесоватым налетом либо покрытых геморрагическими корками (136 (98%) случаев); кожные проявления характеризовались полиморфными высыпаниями в виде эритематозных пятен и пузырей, часто с геморрагическим содержимым (13 (194%) случаев). Эрозивные или язвенные поражения конъюнктивы и роговицы глаз, поражения в виде катарального или гнойного кератоконъюнктивита наблюдались у 96 (69%) пациентов. В 74 (53%) случаях было отмечено эрозивное поражение слизистых мочеполовой системы, интоксикация с лихорадкой встречалась у 67 (48%) больных.
По данным лабораторных исследований: лейкоцитоз — 82% случаев; эозинофилия — 19%; ускоренная СОЭ — 76%. В общем анализе мочи протеинурия — 23% случаев, лейкоцитурия — 16%.
Были проведены обследования 52 больных ССД на ВПГ, ВЭБ, ЦМВ. Выявили иммуноглобулины IgG к ЦМВ у 24 (46,2%), IgM — у 5 (9,6%); IgG к ВПГ — у 42 (80,8%) человек, IgM к ВПГ не обнаружены; IgG к ВЭБ — у 15 (28,8%), ВИЧ — у 6 человек.
Все пациенты получали лечение по схеме терапии ССД (кортикостероиды, десенсибилизирующие, детоксикационные препараты). Продолжительность стационарного лечения составила 14–18 дней; 140 пациентов выписались из стационара в удовлетворительном состоянии, 7 пациентов умерли (из них 2 пациента с ВИЧ).
Клиническое наблюдение 1
Пациентка Н., 25 лет. Обратилась самостоятельно и была госпитализирована 15.10.2016 в ГБУЗ РБ ГКБ № 21 (Уфа). Предъявляла жалобы на отек губ, глаз, покраснения на запястьях, высыпания в виде пузырей на ладонях, эрозии в полости рта, болезненное мочеиспускание.
Из анамнеза: вредные привычки отсутствуют, воздействию профессиональных вредностей не подвергалась. Операции не проводились. Аллергологический анамнез отягощен: аллергия на пыльцу березы, семейный анамнез не отягощен.
При сборе анамнеза установлено, что ухудшение состояния наступило с 09.03.2016: во время отдыха в Таиланде появились высыпания, обратилась в местный госпиталь с жалобами на слабость, температуру 39 оС, отек губ, подбородка и языка. Через 2 дня на губах и в полости рта появились единичные болезненные пузырьковые высыпания, зажившие через неделю. Обострение повторилось 06.08.2016: отек губ, век, затем появились эритематозные высыпания, пузырьки на губах, в полости рта, на сгибательных поверхностях кистей. Лечилась антигистаминными и глюкокортикостероидными препаратами в амбулаторных условиях.
Настоящее ухудшение (15.10.2016) — в течение 2 дней, обострение заболевания ни с чем не связывает.
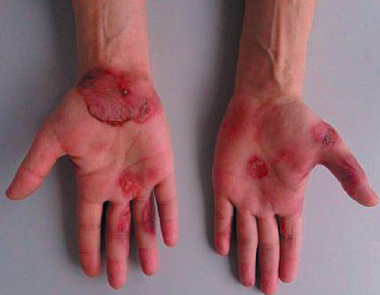
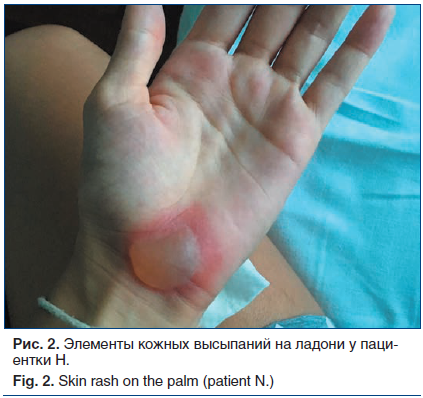
При физикальном обследовании: общее состояние средней тяжести, сознание ясное. Телосложение правильное, конституция нормостеническая, рост 165 см, масса тела 52 кг, индекс массы тела 19,1 кг/м2. Кожные покровы: множественные пустулезные пузырьки на кайме губ (рис. 1), на слизистой оболочке щек, неба небольшие эрозии, покрытые налетом, на месте заживления корочки; пузырьки диаметром 0,5–2,0 см на ладонях, очаги покраснения на пальцах рук и ног (рис. 2). Лимфатические узлы, доступные для пальпации, не увеличены, безболезненны. Кости, мышцы, суставы без видимых изменений. Дыхание везикулярное, частота дыхательных движений (ЧДД) 16 в минуту. Область сердца и крупных сосудов визуально не изменена, тоны сердца ясные, ритмичные, частота сердечных сокращений (ЧСС) 75 уд./мин, артериальное давление (АД) 125/80 мм рт. ст. Со стороны органов пищеварения патологии не выявлено, живот при пальпации мягкий, безболезненный, размеры печени по Курлову 9×8×8 см. Селезенка не увеличена, не пальпируется. Стул регулярный. Область почек визуально не изменена, почки не пальпируются. Неврологический статус: сознание ясное, в пространстве и времени ориентирована правильно.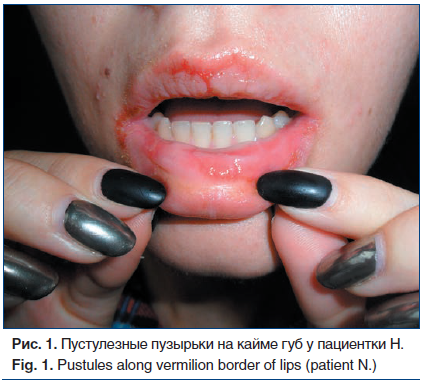
Клинический анализ крови: лейкоцитоз (лейкоциты 13,5×109/л), ускоренная СОЭ (26 мм/ч).
Биохимический анализ крови: глюкоза 3,3 ммоль/л, общий белок 75 г/л, креатинин 50 мкмоль/л, аланинаминотрансфераза (АЛТ) 20 Ед/л, аспартатаминотрансфераза (АСТ) 14 Ед/л.
Общий анализ мочи: удельный вес 1020 г/л, протеинурии нет, лейкоциты единичные в поле зрения, эритроциты 3–5 в поле зрения.
Проведен иммуноферментный анализ крови на ВПГ, ЦМВ, ВЭБ. Выявлены высокие титры: ВПГ — положительный и ЦМВ — резко положительный.
ЭКГ: ритм правильный, горизонтальное положение электрической оси сердца, синусовая тахикардия, ЧСС 90 уд./мин.
Таким образом, на основании клинических данных и результатов иммунологического исследования выставлен клинический диагноз: многоформная экссудативная эритема, синдром Стивенса — Джонсона вирусной этиологии (ВПГ, ЦМВ), среднетяжелое течение.
Больной проводилось следующее лечение: валацикловир 1000 мг 2 р./сут 5 дней; преднизолон 5 мг 5 таблеток в сутки 5 дней, затем снижение дозы на 5 мг каждые 3 дня; преднизолон 120 мг на 200 мл физиологического р-ра в/в капельно 1 р./сут 3 дня; хлоропирамин 2 мл 1 р./сут 7 дней. Дезинтоксикационная терапия: натрия хлорид 0,9% — 400 мл 1 р./сут, глюкоза 5% — 200 мл, калия хлорид 4% — 10 мл, магния сульфат 25% — 10 мл в/в капельно 1 р./сут 5 дней; наружная обработка пораженных участков (слизистая полости рта — 1% р-р метиленового синего, водорода пероксид 1%), на область губ — аппликации с гидрокортизоновой мазью 1% 2 р./сут.
Выписана 26.10.2016 в удовлетворительном состоянии.
Таким образом, установлена вирусная (ВПГ и ЦМВ) этиология обострений ССД.
Клиническое наблюдение 2
Пациент М., 32 года. Обратился самостоятельно и был госпитализирован 26.09.2015 в ГБУЗ РБ ГКБ № 21 (Уфа). Предъявлял жалобы на дискомфорт, язвочки и пузыри в полости рта, зуд кожи, везикулы по всему телу и буллы на ладонях, общую слабость.
Из анамнеза: вредные привычки отсутствуют, воздействию профессиональных вредностей не подвергался. Операция: аппендэктомия в 2008 г. Аллергологический и семейный анамнез не отягощен.
При сборе анамнеза заболевания установлено, что ухудшение состояния наступило 22.09.2015: заболел остро, когда повысилась температура тела до 38,2 °C, появился дискомфорт в полости рта, эрозии, зуд кожи, везикулезно-буллезные элементы по всему телу, общая слабость. Вышеперечисленные жалобы связывает с инъекциями диклофенака, которые без назначения врача делал по поводу болей в спине, высыпания появились после 3-й инъекции. Самостоятельно никаких мер не принимал, обратился в ГБУЗ РБ ГКБ № 21, госпитализирован
на 4-й день болезни.
При физикальном обследовании: общее состояние тяжелое, сознание ясное. Температура тела 38,0 °C. Телосложение правильное, конституция нормостеническая, рост 179 см, масса тела 80 кг, индекс массы тела 25,0 кг/м2. Кожные покровы: высыпания эритематозно-экзематозно-папулезного характера с отслойкой эпидермиса (рис. 3), отек лица; на слизистых ротовой полости — эрозии и язвы, местами кровоточащие (рис. 4). Лимфатические узлы, доступные для пальпации, не увеличены, безболезненны. Кости, мышцы, суставы без видимых изменений. Дыхание везикулярное, ЧДД 26 в минуту. Область сердца и крупных сосудов визуально не изменена, тоны сердца ясные, ритмичные, ЧСС 89 уд./мин, АД 120/75 мм рт. ст. Со стороны органов пищеварения патологии не выявлено, живот при пальпации мягкий, безболезненный, размеры печени по Курлову 9×8×7 см. Селезенка не увеличена, не пальпируется. Стул регулярный. Область почек визуально не изменена, почки не пальпируются. Неврологический статус: сознание ясное, в пространстве и времени ориентирован правильно.
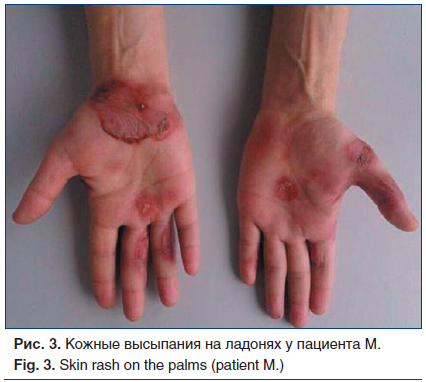
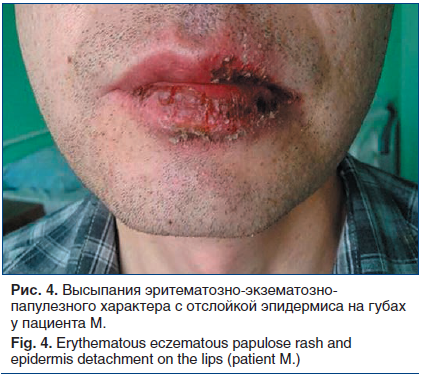
Клинический анализ крови: лейкоцитоз (лейкоциты 10,5×109/л), ускоренная СОЭ (30 мм/ч).
Биохимический анализ крови: глюкоза 4,1 ммоль/л, общий белок 69 г/л, креатинин 58 мкмоль/л, АЛТ 18 Ед/л, АСТ 16 Ед/л.
Общий анализ мочи: удельный вес 1021 г/л, протеинурии нет, лейкоциты единичные в поле зрения.
ЭКГ: ритм правильный, горизонтальное положение электрической оси сердца, синусовая аритмия, ЧСС 69 уд./мин.
Таким образом, на основании клинических данных выставлен клинический диагноз: многоформная экссудативная эритема, синдром Стивенса — Джонсона лекарственной этиологии (диклофенак), тяжелое течение.
Больному проводилось следующее лечение: преднизолон 5 мг — 5 таблеток в сутки 5 дней, затем снижение дозы на 5 мг каждые 3 дня; преднизолон 120 мг на 200 мл физиологического р-ра в/в капельно 1 р./сут 4 дня; хлоропирамин 2 мл 1 р./сут 10 дней; наружная обработка пораженных участков (слизистая полости рта — 1% р-р метиленового синего, водорода пероксид 1%), на область губ — аппликации с гидрокортизоновой мазью 1% 2 р./сут 10 дней, на корки — 0,1% гентамициновая мазь 2 р./сут 7 дней [11, 12]. Дезинтоксикационная терапия: натрия хлорид 0,9% — 400 мл 1 р./сут, глюкоза 5% — 200 мл, калия хлорид 4% — 10 мл, магния сульфат 25% — 10 мл в/в капельно 1 р./сут 7 дней [13, 14].
На фоне проведенной терапии проявления регрессировали, пациент выписан на 17-е сут в удовлетворительном состоянии.
Заключение
ССД относится к редким заболеваниям, встречается в любом возрасте, преимущественно у людей 20–40 лет. Большинство исследователей отмечают преобладание патологии у пациентов женского пола [3, 12], эти результаты согласуются с данными, полученными в нашем исследовании: ССД чаще наблюдался у женщин (63%), чем у мужчин (37%). Факторами развития ССД в 74–94% случаев являются лекарственные препараты и возбудители вирусных и бактериальных инфекций [11, 13]. По нашим данным, причиной развития ССД у 23 пациентов (15,6%) явилась вирусная инфекция и у 94 (64%) — различные лекарственные препараты. В ряде случаев установить истинную причину ССД трудно или даже невозможно. Это обусловлено несколькими обстоятельствами. Во-первых, пациент принимает лекарственные препараты по поводу определенного заболевания. И возбудитель заболевания, и лекарственный препарат могут быть причинами развития ССД. Во-вторых, врач нередко назначает больному одновременно несколько препаратов различных групп. При обследовании пациентов с ССД не удалось установить причину заболевания у 30 (20,4%) человек. Многие патогенные микроорганизмы являются триггерами ССД, но лидируют среди них вирусы. У наших пациентов были выявлены ВПГ, ВЭБ, ЦМВ, ВИЧ.
Следует отметить, что атопический анамнез, аллергические кожные проявления (сыпь, отек Квинке и др.), возникшие при предшествующем применении лекарственного препарата, при повторном его введении повышают вероятность развития ССД. Таким образом, лекарственные препараты являются весомым причинным фактором развития ССД. Любой лекарственный препарат может быть потенциальным индуктором этой жизнеугрожающей патологии. Для профилактики ССД перед назначением лекарственных препаратов необходимо тщательно собрать аллергологический анамнез больного, назначения делать строго по показаниям, соблюдать дозировки препаратов, избегать полипрагмазии и не допускать самолечения.
Сведения об авторах:
1Нуртдинова Гузель Масхутовна — к.м.н., доцент кафедры пропедевтики внутренних болезней, ORCID iD 0000-0002-1662-821X;
1Галимова Елена Станиславовна — д.м.н., профессор кафедры пропедевтики внутренних болезней, ORCID iD 0000-0002-3788-2284;
2Кучер Ольга Ивановна — заведующая аллергологическим отделением, ORCID iD 0000-0003-3874-6492;
1Муслимова Виктория Камилевна — студентка 5-го курса, ORCID iD 0000-0001-6074-0551.
1ФГБОУ ВО БГМУ Минздрава России. 450008, Россия, г. Уфа, ул. Ленина, д. 3.
2ГБУЗ РБ ГКБ № 21. 450071, Россия, г. Уфа, проезд Лесной, д. 3.
Контактная информация: Галимова Елена Станиславовна, e-mail: lenagalimova@mail.ru. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 30.01.2020.
About the authors:
1Guzel M. Nurtdinova — MD, PhD, Associate Professor of the Department of Propaedeutics of Internal Diseases, ORCID iD 0000-0002-1662-821X;
1Elena S. Galimova — MD, PhD, Professor of the Department of Propaedeutics of Internal Diseases, ORCID iD 0000-0002-3788-2284;
2Olga I. Kucher — MD, Head of the Department of Allergy, ORCID iD 0000-0003-3874-6492;
1Viktoriya K. Muslimova — student of the 5th course, ORCID iD 0000-0001-6074-0551.
1Bahkir State Medical University. 3, Lenin str., Ufa, 450008, Russian Federation.
2City Clinical Hospital No. 21. 3, Lesnoi passage, Ufa, 450071, Russian Federation.
Contact information: Elena S. Galimova, e-mail: lenagalimova@mail.ru. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 30.01.2020.
2. Романова Т.С., Мясникова Т.Н., Хлудова Л.Г., Латышева Т.В. Лекарственная фиксированная эритема в практике врача аллерголога-иммунолога. Российский аллергологический журнал. 2017;(1):36–40.
3. Григорьев Д.В. Многоформная экссудативная эритема, синдром Стивенса — Джонсона и синдром Лайелла — современная трактовка проблемы. Российский медицинский журнал. 2013;(22):1073–1083.
4. Карташова М.Г., Сухова Т.Е., Кряжева С.С. и др. Синдром Стивенса — Джонсона. Российский журнал кожных и венерических болезней. 2012;(6):13–17.
5. Аллергология и иммунология. Под ред. Р.М. Хаитова, Н.И. Ильина. М.: ГЭОТАР-Медиа; 2009.
6. Фатенков О.В., Кузьмина Т.М., Рубаненко О.А. и др. Коррекция неблагоприятной побочной реакции на антибиотикотерапию синдрома Стивенса — Джонсона. Российский аллергологический журнал. 2015;(6):68–71.
7. Романова Т.С., Мясникова Т.Н., Хлудова Л.Г., Латышева Т.В. Диагностика лекарственной аллергии: современный взгляд на проблему. Российский медицинский журнал. 2018;(8):28–32.
8. Султанов И.Я., Овчинникова Л.В., Густова А.В. Синдром Стивенса — Джонсона. Вестник Российского университета дружбы народов. Серия: Медицина. 2010;(1):137–140.
9. Хаитов Р.M. Клиническая аллергология. М.: МЕДпресс-информ; 2006.
10. Заславский Д.В., Горланов И.А. Федеральные клинические рекомендации по ведению больных с синдромом Стивенса — Джонсона. Российское общество дерматовенерологов и косметологов. 2013.
11. Kim H.I., Kim S.W., Park G.Y. et al. Causes and treatment outcomes of Stevens — Johnson syndrome and toxic epidermal necrolysis in 82 adult patients. Korean J Intern Med. 2012;27:203–210. DOI: 10.3904/kjim.2012.27.2.203.
12. Hirahara K., Kano Y., Sato Y. et al. Methylprednisolone pulse therapy for Stevens — Johnson syndrome/ toxic epidermal necrolysis: clinical evaluation and analysis of biomarkers. J Am Acad Dermatol. 2013;(69):496–498. DOI:10.1016/j.jaad.2013.04.007.
13. Yamane Y., Matsukura S., Watanabe Y. et al. Retrospective analysis of Stevens — Johnson syndrome and toxic epidermal necrolysis in 87 Japanese patients — Treatment and outcome. AllergolInt. 2016;65:74–81. DOI: 10.1016/j.alit.2015.09.001.
14. Lee H.Y., Dunant A., Sekula P. et al. The role of prior corticosteroid use on the clinical course of Stevens — Johnson syndrome and toxic epidermal necrolysis: a case-control analysis of patients selected from the multinational EuroSCAR and RegiSCAR studies. Br J Dermatol. 2012;(167):555–562. DOI: 10.1111/j.1365-2133.2012.11074.x.
References
1. Pytsky V.I., Adrianova N.V., Artomasova A.B. Allergic diseases. M.: Triad-X; 1999 (in Russ.).
2. Romanova T.S., Myasnikova T.N., Khludova L.G., Latysheva T.V. Fixed erythema drug in the practice of an allergist-immunologist. Rossijskij allergologicheskij zhurnal. 2017;(1):36–40 (in Russ.).
3. Grigoriev D.V. Exudative erythema multiforme, Stevens — Johnson syndrome and Lyell syndrome are a modern interpretation of the problem. Rossijskij medicinskij zhurnal. 2013;(22):1073–1083 (in Russ.).
4. Kartashova M.G., Suhova T.E., Kryazheva S.S. et al. Stevens — Johnson Syndrome. Rossijskij zhurnal kozhnyh i venericheskih boleznej. 2012;(6):13–17 (in Russ.).
5. Allergology and immunology. Ed. Khaitov R.M., Illin N I. M.: GEOTAR-Media; 2009.
6. Fatenkov O.V., Kuzmina T.M., Rubanenko O.A. et al. Correction of an adverse adverse reaction to antibiotic therapy — Stevens — Johnson syndrome. Rossijskij allergologicheskij zhurnal. 2015;(6):68–71 (in Russ.).
7. Romanova T.S., Myasnikova T.N., Khludova L.G., Latysheva T.V. Diagnosis of drug allergy: a modern view of the problem. Rossijskij allergologicheskij zhurnal. 2017;(1):36–40 (in Russ.).
8. Sultanov I. Ya., Ovchinnikova L.V., Gustova A.V. Stevens — Johnson syndrome. Vestnik Rossijskogo universiteta druzhby narodov. Medicina. 2010;(1):137–140 (in Russ.).
9. Haitov R.M. Clinical Allergology. M.: MEDpress-inform; 2006 (in Russ.).
10. Zaslavsky D.V., Gorlanov I.A. Federal Clinical Guidelines for the Management of Patients with Stevens — Johnson Syndrome. Russian Society of Dermatovenerologists and Cosmetologists. 2013 (in Russ.).
11. Kim H.I., Kim S.W., Park G.Y. et al. Causes and treatment outcomes of Stevens — Johnson syndrome and toxic epidermal necrolysis in 82 adult patients. Korean J Intern Med. 2012;27:203–210. DOI: 10.3904/kjim.2012.27.2.203.
12. Hirahara K., Kano Y., Sato Y. et al. Methylprednisolone pulse therapy for Stevens — Johnson syndrome/ toxic epidermal necrolysis: clinical evaluation and analysis of biomarkers. J Am Acad Dermatol. 2013;(69):496–498. DOI:10.1016/j.jaad.2013.04.007.
13. Yamane Y., Matsukura S., Watanabe Y. et al. Retrospective analysis of Stevens — Johnson syndrome and toxic epidermal necrolysis in 87 Japanese patients — Treatment and outcome. AllergolInt. 2016;65:74–81. DOI: 10.1016/j.alit.2015.09.001.
14. Lee H.Y., Dunant A., Sekula P. et al. The role of prior corticosteroid use on the clinical course of Stevens — Johnson syndrome and toxic epidermal necrolysis: a case-control analysis of patients selected from the multinational EuroSCAR and RegiSCAR studies. Br J Dermatol. 2012;(167):555–562. DOI: 10.1111/j.1365-2133.2012.11074.x.

Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
